Биологические искусственные клапаны — это либо свиные аортальные клапаны, которые крепятся на специальном устройстве, либо клапаны, выкроенные из бычьего перикарда. Предварительно их фиксируют в специальном растворе — в результате они утрачивают свойства живой ткани и потому не подвергаются отторжению, опасность которого существует при любой пересадке органов.
При использовании механических клапанов, которые. могут функционировать долгие годы, больному до конца жизни приходится применять антикоагулянты, чтобы предотвратить образование на клапанах тромбов. Биологические клапаны не требуют обязательного применения антикоагулянтов, но изнашиваются быстрее, чем механические. Выбор типа клапана делается с учетом многих факторов, включая возраст, образ жизни и характер сердечной болезни.
АОРТОКОРОНАРНОЕ ШУНТИРОВАНИЕ
Аортокоронарное шунтирование — операция, позволяющая восстановить кровоток в артериях сердца путем обхода места сужения коронарного сосуда. По своему действию коронарное шунтирование похоже на строительство обхода вокруг блокированного участка тоннеля с помощью шунтов. В качестве шунта хирург берет отрезок кровеносного сосуда из другой части организма. Обычно используется вена нижней конечности пациента. Вены ног обычно относительно «чистые», не пораженные атеросклерозом. Кроме того, эти вены длиннее и крупнее. Наконец, после взятия отрезка вены с ноги обычно не возникает каких-либо проблем в дальнейшем, кровообращение не нарушается.
Операция проводится с 1960-х годов и первоначально делалась только с применением аппарата искусственного кровообращения. Устройство искусственного кровообращения «сердце — легкие» на время операции берет на себя функции этих органов, заставляя кровь бесперебойно поступать ко всем органам и тканям. Это дает хирургу возможность выполнить шунтирование всех артерий. Во время операции пациент погружен в сон; хирург создает соединение между веной и коронарной артерией ниже места ее сужения. Противоположный конец вены пришивается к аорте. Таким образом, кровь из аорты поступает в коронарную артерию в обход места сужения (рис. 14).
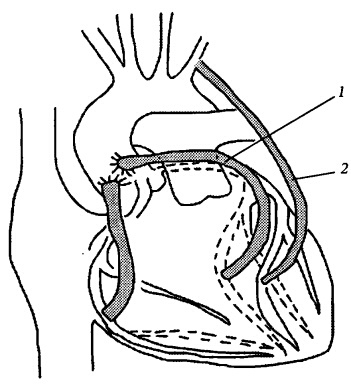
Рис. 14. Шунтирование коронарных артерий:
1 — суженная левая коронарная артерия; кровоток ниже места сужения отсутствует; 2 — шунт межу аортой и коронарной артерией ниже места сужения
Затем восстанавливается сердечная деятельность. Операция относится к числу сложных, длится до 6 часов и требует максимального внимания и концентрации операционной бригады.
Со временем методику развили. Сейчас возможно ее проведение на бьющемся сердце, без аппарата искусственного кровообращения. Для выполнения такой операции применяется специальное оборудование, позволяющее уменьшить колебания сердца при шунтировании коронарных артерий.
Несомненно, такая операция позволяет избежать многих осложнений, связанных с использованием аппарата искусственного кровообращения. Преимуществами операций аортокоронарного шунтирования на работающем сердце являются: отсутствие травматических повреждений клеток крови; меньшая длительность операции; быстрая послеоперационная реабилитация.
Решение о том, каким образом провести аортокоронарное шунтирование, принимается индивидуально в зависимости от типа и тяжести поражения коронарных сосудов, сопутствующих заболеваний и необходимости одновременного проведения дополнительной операции — например, замены одного из клапанов, удаления постинфарктной аневризмы, пластики постинфарктных дефектов межжелудочковой перегородки.
БАЛЛОННАЯ АНГИОПЛАСТИКА С УСТАНОВКОЙ СТЕНТА
Процедура является более безопасным методом лечения ишемической болезни сердца и находит все более широкое применение в ее хирургии. Она является качественно иным, значительно более гуманным, надежным и безопасным методом, практически исключающим возможность возникновения нежелательных последствий.
Этот метод впервые был применен в начале 1980-х годов с появлением баллонного катетера. В данном случае коронарная ангиография проводится с диагностической и лечебной целями. Продолжительность процедуры зависит от ее анатомической сложности и опытности врача, но в среднем она длится около 40 минут. Больной находится в сознании. В ходе такой ангиографии катетер с закрепленным на его конце баллоном проводится по сосуду с помощью тонкой металлической проволоки. В месте сужения баллон в течение нескольких секунд раздувается с помощью ручного насоса, прижимая склеротический пласт к стенкам сосуда, а затем выводится наружу. Бляшки остаются вдавленными в просвет сосуда, кровообращение восстанавливается. Однако существует довольно высокая (порядка 40 %) вероятность нового сужения, рестеноза, вызываемого неконтролируемым разрастанием сосудистой стенки. Для предотвращения этого был разработан стент. Сейчас в 95 % случаев врачи предпочитают расширять сосуды с помощью баллонного катетера в сочетании с установкой стента.
Стент представляет собой трубку из нержавеющего металла с множеством щелей. Он является каркасом, препятствующим сужению стенок артерии, улучшая ток крови к сердцу. Когда стент окажется точно в месте стеноза, баллон раздувают и стент расширяется. В одном сосуде могут быть установлены один или несколько стентов. Затем баллон сдувают и убирают, также удаляют проводник и проводниковый катетер. Стент остается в месте стеноза постоянно, удерживая артерию открытой (рис. 15).
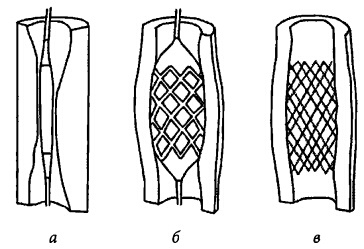
Рис. 15. Установка стента в коронарной артерии:
а — баллон со стентом установлены внутри суженной артерии; б — раздутый баллон расширяет суженный участок артерии; в — кровоток восстановлен, после удаления катетера стент остается в артерии
Самая примечательная разработка последних лет — стент с лекарственным покрытием, препятствующий прорастанию клеток стенок сосудов внутрь этого приспособления. Более того, скорость высвобождения лекарства и его объем можно контролировать. Благодаря таким стентам вероятность рестеноза снизилась до 8 %.
В течение 4 недель происходит медленное врастание стента в стенку артерии. Все это время требуется принимать препараты, препятствующие образованию тромбов.
При выборе метода операции у больных ишемической болезнью сердца врач всегда определяет индивидуальный риск, который зависит от стадии болезни и проводимого лечения. При низком риске развития осложнений (поражение одной артерии, отсутствие или незначительная выраженность ишемии, нормальная функция левого желудочка) хирургическое лечение обычно не показано до тех пор, пока не будет установлена неэффективность медикаментозной терапии. Когда решается вопрос об использовании коронарной ангиопластики с помощью стента или коронарного шунтирования для лечения больных с поражением нескольких коронарных артерий, выбор метода зависит от анатомических особенностей коронарного русла, функции левого желудочка, необходимости достижения полной реваскуляризации миокарда и желания больного. Предпочтение отдается установке стента из-за меньшей травматичности, возможности многократного применения при прогрессировании болезни, меньшей стоимости манипуляции, для которой не требуется наркоз и аппарат искусственного кровообращения. При максимальном риске развития сердечно-сосудистых осложнений (тяжелая стенокардия и ишемия, обширные поражения коронарных артерий, нарушение функции левого желудочка) более эффективно лечение с помощью аортокоронарного шунтирования.

