Виды клапанных пороков сердца
Хотя повредиться может любой из четырех клапанов, чаще всего развиваются пороки аортального и митрального клапанов в левой части сердца (см. рис. 8.2 и 8.3). В некоторых случаях наблюдаются комбинированные пороки с поражением нескольких клапанов.
Митральный стеноз чаще всего возникает как последствие ревматической лихорадки, хотя возможными причинами также являются врожденные дефекты и редкие генетические нарушения. Он чаще встречается у женщин и нередко впервые обнаруживается во время беременности. Характеризуется прогрессирующим утолщением и уплотнением створок клапана и даже их срастанием, из-за чего происходит сужение прохода между левыми предсердием и желудочком. Кроме того, возможны утолщение и сокращение связок, которыми крепится клапан. Из-за сужения митрального отверстия появляется шум во время диастолы (когда сердце наполняется кровью). Объем кровотока из левого предсердия в левый желудочек сокращается, и в предсердии начинает нарастать давление. Возросшее давление передается на артерии и вены, питающие легкие, что приводит к развитию легочной гипертензии и отеку легких. Правый желудочек вынужден работать с удвоенной силой, чтобы вытолкнуть кровь в легкие, и это может привести к развитию его недостаточности.
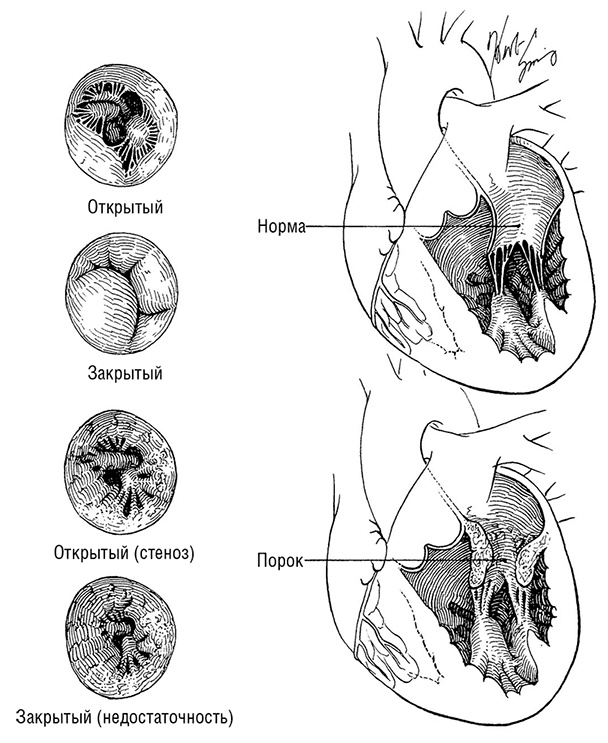
Рисунок 8.2. Порок митрального клапана. Иллюстрация Герберта Р. Смита
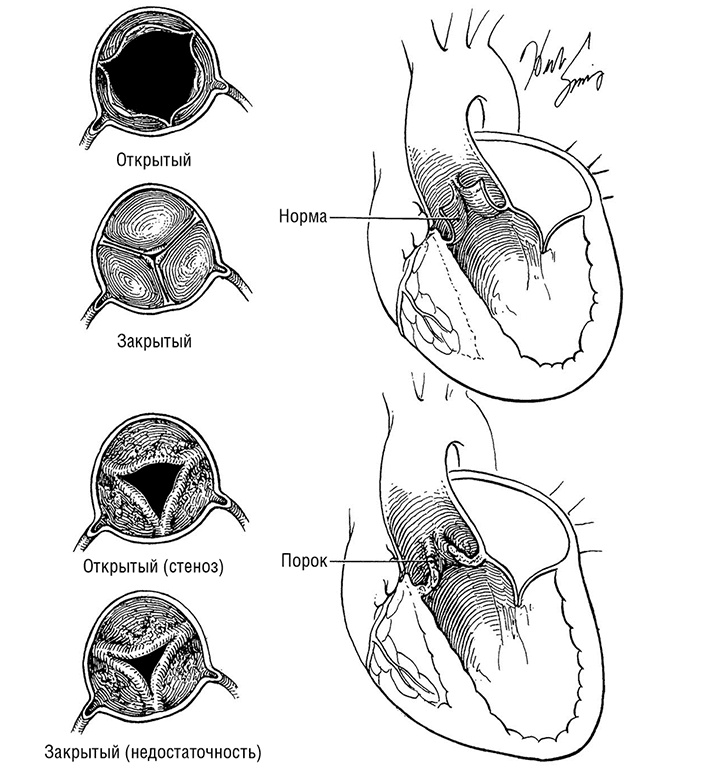
Рисунок 8.3. Порок клапана аорты. Иллюстрация Герберта Р. Смита
В то же время левому предсердию приходится сокращаться с большей частотой и силой, чтобы проталкивать кровь в левый желудочек. В результате оно увеличивается и повышается риск развития фибрилляции предсердия (см. главу 6). Основным симптомом митрального стеноза является затрудненное дыхание при нагрузках или стрессе. Возможны также свист при дыхании, кашель, харканье кровью и боли в груди. У пациентов с митральным стенозом, особенно в сочетании с фибрилляцией желудочка, высок риск образования тромбов в левом желудочке, которые могут переместиться в другие органы и перекрыть кровоток (это называется эмболией). Помимо других диагностических обследований пациенту может понадобиться чреспищеводная эхокардиография для обнаружения возможных сгустков крови в сердце (см. главу 3), врач может назначить антикоагулянты.
Нередко митральный стеноз в течение многих лет протекает бессимптомно, но с появлением первых проявлений болезнь часто начинает стремительно прогрессировать. Пациентам, демонстрирующим симптомы, с сильно выраженным сужением митрального отверстия или легочной гипертензией обычно проводится вальвулопластика, во время которой митральное отверстие механически расширяется, либо хирургическая замена митрального клапана (подробнее о замене и реконструкции клапанов читайте в соответствующем разделе данной главы).
Митральная регургитация, или митральная недостаточность, возникает в тех случаях, когда клапан не закрывается полностью, что приводит к обратному оттоку крови из левого желудочка в предсердие. Наиболее частой причиной митральной регургитации в США является пролапс митрального клапана: во время сокращения левого желудочка створки клапана прогибаются в полость левого предсердия. Врач при обследовании может услышать щелкающий звук во время систолы, т. е. сокращения сердца (средний систолический щелчок). Пролапс митрального клапана достаточно часто встречается у здоровых молодых женщин и не требует иных мер, помимо систематического обследования. У мужчин пролапс митрального клапана чаще приводит к регургитации. В 1980-х годах с появлением эхокардиографии наблюдалась гипердиагностика пролапса митрального клапана и было установлено, что данное заболевание затрагивает 15 % населения. Сейчас, когда стандарты проведения и анализа результатов эхокардиографического исследования стали более унифицированными, считается, что данное заболевание присутствует менее чем у 3 % населения. Во многих случаях пролапс митрального клапана имеет доброкачественный характер и не вызывает никаких симптомов, тогда как у других пациентов он может привести к развитию митральной недостаточности и аритмии. Среди других возможных причин митральной регургитации – ревматическая лихорадка и инфекционный эндокардит, из-за которых повреждаются створки клапана, а также кардиомиопатия, или увеличение сердца, из-за которой растягивается мышечное кольцо вокруг клапана. На мышечном кольце также возможны отложения кальция, препятствующие полному закрытию клапана. Кроме того, возможны разрыв связок, держащих митральный клапан, или рубцевание либо деформация вследствие сердечного приступа папиллярных мышц, крепящихся к данным связкам.
При митральной регургитации правому желудочку с каждым сокращением приходится выталкивать больший объем крови, из-за чего он постепенно увеличивается в размере. Обратный отток крови также увеличивает давление в левом желудочке, что приводит к возврату жидкости в легкие, и во время систолы (сокращения) слышится шум в области сердца, отдающий в левую подмышку. Может развиться фибрилляция предсердия. К возможным симптомам относятся одышка, усталость, отеки. Долгое время болезнь может не вызывать симптомов, митральной регургитации не свойственно резко обостряться, за исключением случаев развития инфекционного эндокардита или разрыва связок, которыми крепится митральный клапан. Хирургическое вмешательство рекомендуется пациентам с симптомами сердечной недостаточности или без них, но с признаками развивающейся дисфункции или увеличения правого желудочка. Мерой восстановления функции митрального клапана обычно выбирается его реконструкция, а не замена. Исключение составляют пациенты пожилого возраста с сильными повреждениями клапана.
Стенозом аортального клапана называется сужение отверстия, через которое кровь поступает из сердца в аорту и далее по всему организму. Он может быть вызван врожденным дефектом, ревматической лихорадкой или, что случается чаще, развиваться подобно атеросклерозу. В последнем случае на створках клапана образуются отложения кальция, из-за чего те уплотняются и в конечном итоге теряют подвижность. Ранее стеноз аортального клапана считался исключительно возрастным явлением, но в настоящее время установлено, что факторы риска развития атеросклероза, такие как повышенный уровень холестерина, диабет, курение и гипертония, также создают предпосылки для развития стеноза аортального клапана. Люди с данным заболеванием подвержены более высокому риску сердечного приступа, и не так давно ученые занимались исследованием эффективности липидоснижающих препаратов типа статинов в профилактике и лечении стеноза клапана аорты. В исследованиях терапия статинами не замедляла прогрессирование болезни и не уменьшала необходимости в замене клапана, хотя оба заболевания имеют одинаковые факторы риска и другие схожие характеристики. В настоящее время статины не рекомендованы для профилактики или лечения стеноза клапана аорты.

