• Остеоартрит (артроз) коленных суставов.
• Воспалительные заболевания коленных суставов.
Существует заблуждение, что для травмы коленного сустава нужно упасть на коленку или ей удариться. В пожилом возрасте наиболее часто встречаются так называемые дегенеративные травмы мениска, когда достаточно присесть на корточки или неудобно поставить ногу – и мениск поврежден. Мениск (их в коленном суставе целых два – внутренний и наружный) – это своего рода прокладка между бедренной костью и костями голени, которая играет роль амортизатора.
Острое повреждение мениска – это почти всегда резкая и внезапно возникшая боль, иногда отек сустава (но сустав остается холодным!), в некоторых ситуациях человек чувствует, что сустав как бы заклинивает и не получается полностью его согнуть или разогнуть.
При подозрении на травму мениска целесообразно выполнить МРТ коленного сустава. Рентген не распознает мягкие ткани и проблемы с мениском он не увидит! Если выполнить МРТ нельзя, можно сделать УЗИ коленного сустава.
Как правило, повреждениями мениска занимается ортопед, особенно если предстоит оперативное вмешательство. Однако следует помнить, что не все разрывы мениска следует лечить хирургически, иногда даже серьезные повреждения со временем перестают быть источником боли и мучений!
Если на МРТ мы выявляем разрыв внутри мениска, то в большинстве случаев оперативное вмешательство не нужно! А вот если имеется краевой надрыв (Stoller 3a) или вообще поперечный разрыв (Stoller 3b, см. рисунок-схему ниже), ортопед может предложить малоинвазивное, т. е. аккуратное и незначительное, вмешательство на поврежденном мениске – лечебная артроскопия.
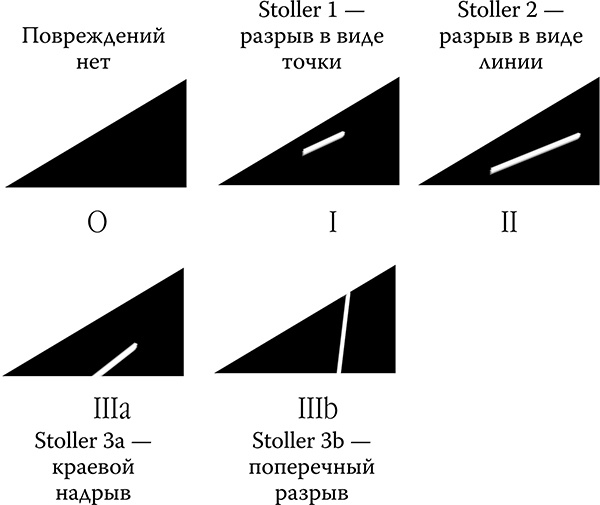
Научная классификация повреждений мениска
Артроскоп – это гибкая трубочка с видеокамерой, разновидность эндоскопа, который позволяет через маленький надрез в области коленного сустава посмотреть «вживую», что происходит в коленке и удалить надорванный или оторванный фрагмент мениска.
Другая частая проблема – остеоартрит (артроз) коленных суставов, или гонартроз, страдают им чаще люди пожилого и старческого возраста, как правило, с избыточным весом. Для гонартроза типичны так называемые «стартовые боли», т. е. боли в самом начале движения. Именно боли при нагрузке (ходьба или движение в коленке) характерны для остеоартрита, в то время как покой обычно приносит облегчение. Пациенты нередко отмечают, что спускаться по лестнице гораздо больнее, чем подниматься.
Третья группа проблем – воспалительные болезни коленных суставов: ревматоидный артрит, различные спондилоартриты, подагра и другие. Для подобных болезней характерны не только боль и отек, но иногда и покраснение сустава, при этом он, как правило, становится горячим на ощупь. При выраженных признаках воспаления только одной коленки самое главное не пропустить так называемый септический артрит – когда микробы проникают внутрь сустава и начинают там размножаться, разрушая хрящи и кости. Поскольку септический артрит может даже угрожать жизни (есть риск возникновения сепсиса – заражения крови), основная задача врача (ревматолога или ортопеда) – своевременно подтвердить или исключить этот диагноз. Для этого, как правило, проводят пункцию (укол) сустава, а полученную суставную (по-научному «синовиальную») жидкость отправляют на исследование. Подробнее читайте в разделе «Еще одна глава об инфекциях и суставах».
1.4. Тазобедренный сустав
Прежде всего нужно вспомнить, как начались боли. Если речь идет о постепенном начале проблемы, имеется избыточный вес или большие физические нагрузки в прошлом и вы старше 50 лет, скорее всего, мы имеем дело с остеоартритом (артрозом). Если сильная боль появилась внезапно у человека моложе 50 лет, важно исключить остеонекроз головки бедренной кости, когда без видимой причины нарушается кровоток в этой области и происходит омертвение кусочка бедренной кости. Оптимальная диагностика ранних этапов остеонекроза – это МРТ.
Довольно часто ко мне на прием приходят пациенты с ишиасом, думая, что у них запущенное заболевание тазобедренного сустава. Ишиасом называют такое состояние, когда защемляется веточка или ствол седалищного нерва и боль от поясницы/ягодицы/области бедра распространяется вниз к средней трети бедра, коленке или даже к стопе. Достаточно часто при ишиасе встречается онемение (снижение чувствительности), жжение, покалывание, «бегание мурашек», ощущение ударов тока в области бедра и даже голени. Если вы испытываете подобные симптомы, лучше всего обратиться именно к неврологу, а не к ревматологу.
1.5. Локтевой сустав
Как ни странно, две самые частые причины болей в области локтя, «локоть теннисиста» и «локоть гольфиста», очень часто встречаются в повседневной жизни даже у тех, кто никогда не держал теннисную ракетку или клюшку для гольфа. «Локоть теннисиста» (по-научному «латеральный эпикондилит») – боль в области внешнего края локтевого сустава, а «локоть гольфиста» (врачи называют «медиальным эпикондилитом») – напротив, когда боль беспокоит в области внутреннего края локтевого сустава. Для верного диагноза зачастую достаточно подробных жалоб и осмотра, однако порой нужны УЗИ или МРТ сустава, чтобы убедиться, что воспаление именно там, где мы предполагаем. Лечение может назначить как ревматолог, так и ортопед: это могут быть НПВП, физиопроцедуры, ударно-волновая терапия и при запущенных случаях – инъекции небольшой дозы гормонов (дипроспан) в пораженную зону.
Иногда в области вершины локтя образуются мешочки (бурситы), которые возникают при травмах или самых разных воспалительных заболеваниях, но бывает и так, что очевидной причины возникновения бурситов не находят. Лечение бурситов может тоже очень сильно разниться: от НПВП до инъекции гормонов (дипроспан) или даже хирургического вмешательства – вскрытие мешочка или его удаление.
Если в области вершины локтя формируется безболезненное мягкое образование, как будто наполненное песком, скорее всего – это тофус, отложение кристаллов мочевой кислоты в мягких тканях. Это означает, что у вас подагра! Обратитесь к врачу-ревматологу или опытному терапевту.
У пациентов с длительным стажем ревматоидного артрита (в особенности у недолеченных) могут тоже возникать, как правило, безболезненные мягкотканные и эластические образования – так называемые ревматоидные узелки. И тофусы, и ревматоидные узелки можно удалить, если они становятся большими и деформируют локтевую область, но это не следует рассматривать как способ лечения и общее правило!
1.6. Плечевой сустав
Плечевой сустав – это самый подвижный сустав в нашем теле, и в течение всей жизни ему приходится выполнять огромный объем различной работы. Важно помнить, что именно в области плеча расположено большое количество мышц и их сухожилий, околосуставных сумок, поэтому если у вас болит плечо, это не значит, что проблема в самом суставе, а не в окружающих его мягких тканях. Множественные микротравмы, полученные в течение жизни, иногда приводят к резкой боли, особенно при некоторых движениях, чаще всего это отведение руки (движение руки вбок от туловища), разгибание плеча (движение руки назад), особенно трудно завести руку за спину. Подобное ограничение движений руки в плечевом суставе мы обозначаем как импинджмент синдром (да-да, звучит как импичмент, отставка президента!) плечевого сустава, старое название этой проблемы – плечелопаточный периартрит. Как мы упомянули ранее, подобный недуг может развиваться как из-за воспаления или повреждения в плечевом суставе, так и в любом участке мягких тканей, окружающих сустав. Оптимальная диагностика – сочетание рентгена и УЗИ плечевой области или МРТ плечевого сустава (всегда захватываются окружающие мягкие ткани). После уточнения причины боли и нарушения подвижности в суставе решают, как лечить: НПВП, физиолечение, ударно-волновая терапия, инъекция гормонов (дипроспан) или оперативное вмешательство.

