§ 2. Сфера здравоохранения
В традиционном аграрном европейском обществе роль государства в организации здравоохранения была ограниченной. Население получало платные медицинские услуги от частных врачей, в некоторых случаях помощь медиков оплачивалась за счет благотворительности. Государство вмешивалось в регулирование здравоохранения в экстремальных ситуациях, во время крупных эпидемий, организовывало оказание медицинской помощи в армии. Низкий уровень санитарии и гигиены при скученности жителей в городах приводил к высокой смертности городского населения по сравнению с сельским
[1319]. Смертность в городах превышала рождаемость, однако, поскольку доля городского населения оставалась небольшой, городские демографические показатели слабо влияли на общенациональные.
Современный экономический рост, урбанизация выдвинули новые требования к санитарным стандартам и охране здоровья
[1320]. Широкое распространение тифа и туберкулеза, эпидемии холеры в английских городах раннеиндустриального периода заставили правительство Великобритании отказаться от традиции невмешательства в проблемы, связанные со здоровьем населения. В 1871 году был принят Закон о здравоохранении, определивший обязанности местных органов власти по обеспечению санитарии.
В континентальных странах Западной Европы, где традиция экономического либерализма была не столь сильна, государство активно вмешивалось в проблемы здоровья нации уже на относительно ранних стадиях развития, рассматривало здравоохранение и как средство, позволяющее улучшить положение низших слоев, и как инструмент, дающий возможность повышать качество рабочей силы, темпы экономического роста. С начала – середины XIX в. в большинстве развитых стран возникают различные формы медицинского страхования: общества взаимопомощи, фонды пособий по болезням и нетрудоспособности, которые создают сами рабочие. К концу XIX в. эти институты получают широкое распространение.
Германское законодательство 1883 года ввело систему регулируемого государством обязательного медицинского страхования наемных работников. Оно стало образцом для других европейских государств. О. Бисмарк, считавший политический контроль за рабочим движением важнейшей задачей социальных реформ, заложил в немецкую систему медицинского страхования элементы социальной солидарности, перераспределения страховых взносов и прав. Медицинское страхование было при Бисмарке обязательным, государственным; размер страховых взносов не влиял на объем предоставляемых услуг. Эта система была отделена от общего бюджета, охватывала на первых этапах только занятых на крупных и средних предприятиях. Постепенно медицинское страхование распространяется на крестьян и трудящихся, занятых в собственном хозяйстве. Хотя по форме система была страховой, в ней смешаны страховые и налоговые элементы: работники, которые по размеру взносов и объективным показателям рисков должны были получать больший объем предоставляемых услуг, имели те же права, что и трудящиеся, чьи взносы меньше, а страховые риски выше.
Как и в других областях социальной политики, Англия, общепризнанный лидер экономического роста до конца XIX – начала XX в., отставала в формировании систем социальной защиты. Лишь под влиянием англо-бурской войны, выявившей неудовлетворительное здоровье английских солдат, формируется целостная государственная система организации здравоохранения.
Период мировых войн ознаменовался быстрым развитием и расширением систем государственного здравоохранения, повышением его эффективности (табл. 13.9).
Это было связано и с собственно военными потребностями ведущих государств, и с характерным для военного времени ростом социальной солидарности в обществе. После Второй мировой войны в большинстве наиболее развитых стран (за исключением США; об эволюции американской системы здравоохранения речь пойдет ниже) складывается система общедоступной медицинской помощи. Граждане получают право пользоваться услугами организованной государством системы здравоохранения, финансируемой либо из общих налоговых поступлений, либо за счет взносов в систему государственного медицинского страхования. Право на получение медицинской помощи определяется медицинскими показателями, а не внесенными ранее страховыми взносами или финансовыми возможностями больного. Частное финансирование здравоохранения или дополнительные платежи населения за оказание врачебных услуг либо исключаются, либо носят вспомогательный характер. В большинстве систем организации страхового здравоохранения присутствует элемент солидарности: перераспределение средств богатых и здоровых к людям с меньшим достатком и худшим здоровьем.
Таблица 13.9. Детская смертность на 1000 рожденных во Франции, Германии и Великобритании в 1913–1970 годах
[1321]
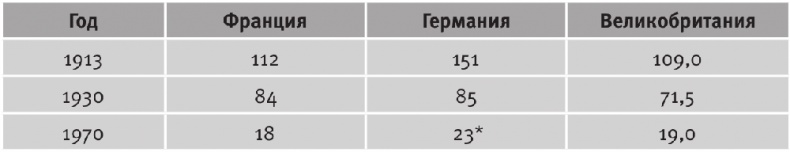
Источник: Mitchell B. R. International Historical Statistics. Europe 1750–1993. London: Macmillan Reference LTD, 1998. P. 123–126.
Другое дело – частное медицинское страхование, в рамках которого можно получить любой разумный пакет услуг. Решение о том, кого страховать, а кому отказать в страховке, какие риски она охватывает, – прерогатива страховщиков. Конкуренция между страховщиками дает потребителю возможность выбора. Такая система не предусматривает солидарного перекрестного субсидирования между группами с разными доходами. Сторонники общенационального медицинского страхования подчеркивают, что эта система создает механизм для объединения страховых рисков и социальной солидарности, тогда как при использовании множества схем, обслуживающих узкие группы населения, справедливо распределить риски и расходы труднее.
Недостатки рыночных механизмов в сфере здравоохранения известны – это проблемы несимметричной информации, риск неправильного выбора медицинского учреждения, моральные издержки в сделках страхования, благоприятные и неблагоприятные внешние эффекты и т. д.
[1322]. Достоинство обязательного государственного страхования в том, что государство способно решить проблему неправильного выбора, отказав тем, у кого риски наименьшие, в праве выйти из системы. Еще один аргумент в его пользу: медицинская помощь не то благо, которое можно распределять на рыночных основаниях; доступ к ней не может быть связан с наличием или отсутствием финансовых ресурсов у потребителя этих услуг.



