Настроения времени, когда убежденность в безграничных возможностях государства организовывать и финансировать систему здравоохранения доминировала, хорошо отражены в докладе комиссии британского экономиста У. Бевериджа (1942 год), в котором было рекомендовано ввести в Англии всеобщую систему медицинского страхования, обеспечивающую бедным те же возможности доступа к медицинской помощи, что и богатым. В нем доступная медицинская помощь рассматривается в качестве предоставляемого населению права, а не предлагаемого ему товара: “С точки зрения социального страхования медицинское обеспечение, которое предоставляет полный объем медицинской помощи любого вида любому гражданину без исключения, без ограничений расходов и без экономических барьеров, является идеальной системой”
[1323]. Эти идеи получили воплощение в законах, принятых в 1946 году.
В основе подобной парадигмы лежали и социальная солидарность, порожденная опытом мировых войн, и доминирующее в мире первых послевоенных десятилетий убеждение в способности государства решать сложные социальные вопросы, и ограниченная роль здравоохранения в экономике. В условиях индустриального общества с доминирующей занятостью в промышленности доля расходов на здравоохранение в ВВП по-прежнему была невелика, хотя и выросла по сравнению с началом XIX в.
На американское здравоохранение европейские идеи существенного влияния не оказали. В США сильное медицинское лобби выступило против общегосударственной системы социального страхования. Доминирующую роль в предоставлении услуг медицинского страхования здесь играют частные страховые компании. Страховые взносы подпадают под действие налоговых льгот. Однако и в США система частной страховой медицины дополняется в 1960‑е годы страхованием государственным, прежде всего для групп высокого риска: пенсионеров по старости, инвалидов, бедных
[1324]. При этом в США 43 млн человек (примерно 16 % населения) не охвачены ни частными страховыми системами, ни государственными
[1325]. Это одна из самых острых проблем американской системы здравоохранения.
В период, предшествующий Второй мировой войне, доля расходов на здравоохранение в структуре мирового валового внутреннего продукта была ограничена, а вопросы государственной организации здравоохранения редко приобретали политическую остроту. Во время мировой войны и сразу после нее возможности медицины расширяются. Изобретение и массовое внедрение антибиотиков дают медицине сильный инструмент влияния на здоровье населения и уровень смертности. Быстрее идет накопление медицинских знаний, создаются новые технологии лечения, диагностики, производства лекарственных препаратов. Важный результат этого – стремительный рост продолжительности жизни и в странах – лидерах современного экономического роста, и в развивающихся странах.
Здесь можно выделить два крупных этапа. На первом из них главные успехи были связаны со снижением заболеваемости инфекционными болезнями и смертности от них. На втором – основной вклад в повышение продолжительности жизни внесли достижения медицины, связанные с профилактикой и лечением массовых неинфекционных заболеваний, в первую очередь заболеваний сердечно-сосудистой системы. Повышение уровня жизни, удовлетворение важнейших материальных потребностей, рост продолжительности жизни и доли пожилого населения в обществе – все это объективно способствует увеличению значимости человеческого здоровья и здравоохранения в системе общественных приоритетов (табл. 13.10).
Таблица 13.10. Доля расходов на здравоохранение в ВВП, %
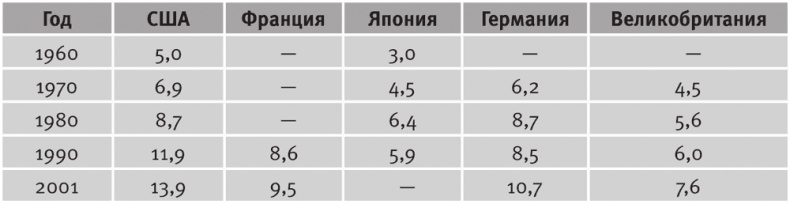
Источник: OECD Health Data 2003 – Frequently asked data – Table 10: Total Expenditure on Health, % of GDP. http://www.oecd.org.
Рост продолжительности жизни вместе с падением рождаемости приводит к увеличению доли старших возрастных групп в численности населения. В то же время именно в этих группах возрастает потребность в медицинских услугах
[1326].
В финансируемых государством системах здравоохранения ни потребители медицинских услуг, ни те, кто их предоставляет, не заинтересованы в ограничении расходов. Прогресс медицины позволяет использовать для продления человеческой жизни значительные материальные и финансовые ресурсы. С ростом продолжительности жизни пациенты и врачи сталкиваются с медицинскими проблемами, характерными для старших возрастов. Прежде неизлечимые сердечные и онкологические заболевания могут быть приостановлены, жизнь больных продлена, но это требует значительных средств. В рамках финансирования по программе “Медикейр” в США расходы, которые приходятся на лечение больных в последний год их жизни, составляют 30 %
[1327].
Сами условия постиндустриального общества того периода, в который наиболее развитые страны вступили с 50‑70‑х годов прошлого столетия (удовлетворение элементарных потребностей в питании, одежде, жилище; возросшие финансовые возможности семьи), подталкивают к увеличению спроса на услуги здравоохранения, быстрому росту доли расходов на здравоохранение в ВВП. По странам ОЭСР они увеличиваются с 4 % в 1960 году до примерно 8 % к концу века.
Выявляется фундаментальное противоречие, присущее модели организованной государством системы финансирования здравоохранения. Поток медицинских и связанных с медициной технических инноваций нарастает. Появляются новые лекарства и методы лечения. Но финансовые ресурсы даже самых богатых стран небесконечны, их недостаточно, чтобы можно было обеспечить всем нуждающимся доступ к возможностям, которые предоставляет современная медицина
[1328]. Связанный со старением населения рост расходов на медицинское страхование порождает в странах – лидерах современного экономического роста проблему финансовой устойчивости здравоохранения – не меньшую, чем рост доли пенсий в ВВП
[1329]. Если пенсии растут со скоростью, заданной демографической динамикой, то расходы на финансирование медицины прогнозировать и контролировать труднее. Они в существенной мере зависят от накопления знаний и технологии
[1330].



