Лечение симптоматическое, направлено на поддержание жизнедеятельности клеток (пиридоксин, кокарбоксилаза, АТФ), при присоединении пиелонефрита применяют антибактериальные препараты.
У мальчиков рано (с 10–15 лет) развиваются гипертензия и ХПН, летальный исход наступает в возрасте 15–30 лет. У девочек заболевание протекает чаще латентно в виде гематурического синдрома, редко с нарушением слуха. Интеркуррентные заболевания и переутомление могут быть причиной декомпенсации и прогрессирования болезни. При ХПН используются экстракорпоральный гемодиализ и трансплантация почки.
Тубулопатии
Тубулопатии – большая группа заболеваний, протекающих с нарушением канальцевого транспорта органических веществ и электролитов.
Различают тубулопатии первичные, при которых транспорт веществ нарушен преимущественно в мембранах почечных канальцев, и вторичные, когда канальцевые поражения – составная часть либо дефекта обмена веществ в организме, либо патологии почки, распространившейся на канальцы.
Первичные тубулопатии обусловлены: изменением структуры мембранных белков-носителей; энзимопатией (наследственно обусловленной недостаточностью ферментов, обеспечивающих активный мембранный транспорт); снижением чувствительности рецепторов клеток канальцевого эпителия к действию гормонов; изменением общей структуры цитомембран клеток (дисплазии).
Таблица 18
Классификация тубулопатий по локализации дефекта (по Е. Ю. Вельтищеву, 1989)
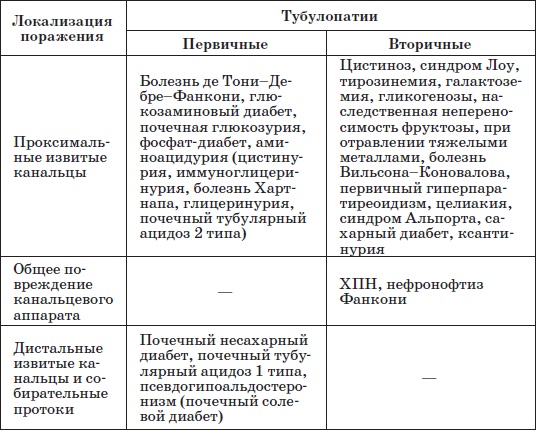
Из тубулопатий в педиатрической практике чаще встречаются: фосфат-диабет, синдром де Тони-Дебре-Фанкони, почечный тубулярный ацидоз и витамин-Д-зависимый рахит (см. Рахит и Рахитоподобные заболевания).
Таблица 19
Классификация тубулопатий по ведущему синдрому (М.С. Игнатова, Ю.Е. Вельтищев, 1989)

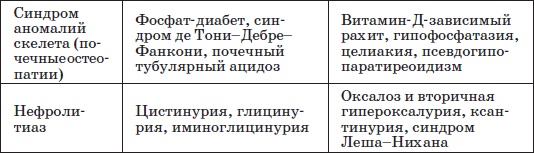
Почечный несахарный диабет – заболевание с нечувствительностью почечных канальцев к антидиуретическому гормону (АДГ, вазопрессин) и выделением большого количества мочи с низкой относительной плотностью, с поли-урией, гипостенурией. Наследование заболевания доминантное, сцепленное с Х-хромосом, встречается только у мужчин.
Клиника. Признаки заболевания обнаруживаются с рождения или в первые 6 мес. жизни: необъяснимая периодическая лихорадка, которая не снимается жаропонижающими и антибактериальными препаратами, полиурия, жажда, повторяющиеся периоды обезвоживания, рвоты, снижение тургора тканей, запоры, гипотрофия, задержка роста. После года дети выпивают и выделяют до 5–6 л жидкости в сутки. Основным проявлением болезни является выделение большого количества мочи с низким удельным весом. Может быть задержка психомоторного развития. При недостаточном поступлении в организм жидкости отмечается гиперосмолярность крови, уровень натрия в сыворотке крови возрастает до 194 ммоль/л, хлора – до 170 ммоль/л, могут быть умеренные гиперкалиемия и гиперазотемия. В моче нет белка, показатели глюкозы и осадок нормальные.
Диагноз основан на данных родословной (болеют мужчины по материнской линии), анамнеза, клиники и характерных лабораторных данных (очень низкий удельный вес мочи, 1001–1003). Типично отсутствие изменения удельного веса мочи после внутривенного введения вазопрессина.
Лечение состоит в возмещении потери жидкости и поддержании нормальной осмолярности плазмы. Значительно уменьшает потребность в жидкости бессолевая диета, содержащая мало белка, а также применение салуретиков – гипотиазида в сочетании с альдактоном. При таком лечении необходимо дополнительно давать внутрь 2–3 ммоль/кг/сут калия и контролировать уровень калия в крови.
При выраженной дегидратации, гиперэлектролитемии, лихорадке применяется многодневное капельное введение жидкости, которую затем вводят дробно перорально.
Почечный солевой диабет (псевдогипоальдостеронизм) – это заболевание с низкой реабсорбцией натрия почечными канальцами из-за низкой их чувствительности к альдостерону. Наследование по аутосомно-рецессивному типу.
Клиника. Проявляется в первые недели жизни ребенка отказом от пищи, рвотой, адинамией, потерей в весе, развитием обезвоживания, интермиттирующей лихорадкой, иногда запорами. Обнаруживаются гипонатриемия, гипер-калиемия. Содержание натрия в моче превышает норму в 15–20 раз, экскреция глюкокортикоидов не изменена. В дальнейшем у детей отмечаются недостаточное увеличение массы тела, задержка роста и психического развития, оссификации костей скелета.
Диагноз. Диурез всегда достаточный, выделение с мочой натрия и альдостерона повышенное, кетостероидов и окси-кортикостероидов – нормальное. В крови всегда обнаруживается гипонатриемия (ниже 130 ммоль/л). Применение минералокортикоидов (ДОКСА, альдостерон) не эффективно.
Лечение. Основной принцип – введение достаточного количества хлорида натрия внутрь и парентерально в соответствии с суточным выведением его с мочой.
Почечная недостаточность
Почечная недостаточность – клинический синдром нарушения всех функций почек, приводящих к расстройству водного, электролитного, азотистого и других видов обмена.
Различают острую и хроническую почечную недостаточность.
Острая почечная недостаточность (ОПН) – неспецифический синдром, развивающийся в результате транзиторной или необратимой утраты гомеостатических функций почек, обусловленной в большинстве случаев гипоксией почечной ткани с последующим преимущественным повреждением канальцев и отеком интерстициальной ткани.
Этиология. ОПН может быть следствием шока (травматического, ожогового, гемотрансфузионного, геморрагического, гиповолемического и др.), токсического воздействия на почки некоторых ядов (например, ртути, мышьяка, грибного яда) или лекарственных препаратов, инфекций, острых заболеваний почек (нефрит, пиелонефрит и др.), нарушения проходимости верхних мочевых путей.
Клиника. ОПН проявляется внезапным нарушением гомеостаза (гиперазотемия, ацидоз, электролитные расстройства) в результате острого нарушения основных функций почек (азото-выделительная, регуляция КОС, водно-электро-литного баланса). Основные признаки: олигурия вплоть до анурии, задержка в организме азотистых шлаков, нарушения водно-электролитного и кислотно-щелочного баланса, сердечно-сосудистой деятельности, малокровие и др.
При ОПН изменения в почках в большинстве случаев обратимы.
Различают 4 клинических периода ОПН.
1. Начальный период характеризуется симптомами основного заболевания (отравление, шок и др.).

