 Важно: если у вас или вашего ребенка появилась и не проходит гнусавость, длительная заложенность носа (в том числе с одной стороны), случаются носовые кровотечения, обратитесь к лор-врачу для проведения эндоскопического исследования носа и носоглотки.
Важно: если у вас или вашего ребенка появилась и не проходит гнусавость, длительная заложенность носа (в том числе с одной стороны), случаются носовые кровотечения, обратитесь к лор-врачу для проведения эндоскопического исследования носа и носоглотки.
В носоглотке можно обнаружить не только аденоиды. Нередки случаи, когда здесь разрастаются и опухоли, доброкачественные и злокачественные. Вот почему врач должен тщательно осматривать носоглотку эндоскопом, особенно при определенных симптомах. Невооруженным глазом носоглотка практически не видна.
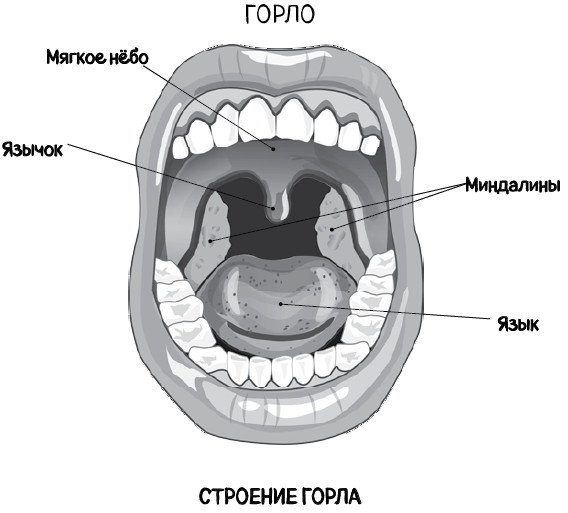
Спустимся на этаж ниже – в ротоглотку. Как вы уже догадались, ротоглотка – это та часть горла (или правильнее сказать – глотки), которая находится на уровне полости рта и соединена с ней. Условной границей, разграничивающей носоглотку и ротоглотку, является мягкое нёбо – своеобразное перекрытие между этажами, разделяющими полость носа и рта. Спереди оно имеет костную основу – твердое нёбо, а сзади, в области глотки, представлено мягкими тканями – мышцами, слизистой оболочкой, что и формирует мягкое нёбо. Мягкое нёбо еще называют нёбной занавеской, по центру которой свисает маленький язычок, или, если говорить медицинским языком, – увула (лат. uvula). Мягкое нёбо вместе с увулой участвуют в глотании и препятствуют попаданию пищи в нос. К слову, именно вибрирующее мягкое нёбо и маленький язычок чаще всего являются источником храпа.
Если попросить пациента открыть рот и при этом прижать корень языка шпателем, можно хорошо разглядеть все структуры ротоглотки: нёбные миндалины (гланды), заднюю стенку глотки и корень языка – заднюю часть языка, на которой располагается шестая миндалина – язычная. Именно по цвету задней стенки глотки мамы и бабушки ставят свой «диагноз» – горло красное! И действительно, зачастую первым признаком простуды является покраснение, или, как говорят врачи, гиперемия задней стенки глотки.
 Важно: ангина, или острый тонзиллит, – это острое воспаление миндалин, и при этом мы обычно подразумеваем именно нёбные миндалины (гланды). Однако воспалению также могут подвергаться и все остальные миндалины, включая фолликулы задней стенки глотки. При этом симптомы заболевания могут быть одинаковыми.
Важно: ангина, или острый тонзиллит, – это острое воспаление миндалин, и при этом мы обычно подразумеваем именно нёбные миндалины (гланды). Однако воспалению также могут подвергаться и все остальные миндалины, включая фолликулы задней стенки глотки. При этом симптомы заболевания могут быть одинаковыми.
Но спустимся в цокольный этаж – в гортаноглотку (по международной медицинской терминологии – гипоглотку). Она занимает пространство между корнем языка и входом в дыхательное горло – гортань. Именно при глотании надгортанник перекрывает дыхательное горло для того, чтобы туда не попала пища. Гортань – самое удивительное и загадочное место нашего «дома». Словно в подвале, в гортани прячется таинственное чудовище – именно такие ассоциации возникают у пациентов, когда им показываешь в увеличенном масштабе видео эндоскопии гортани. Причудливо двигая своими лопастями – голосовыми складками, – оно рождает звуки. К слову, голосовые складки совершенно неправильно называть связками – это вовсе не связки, а именно складки слизистой оболочки, словно струны, натянутые между хрящами гортани. А в гортани только хрящей девять и более двадцати мышц, обеспечивающих все разнообразные функции гортани. Впрочем, гладкая перламутровая поверхность голосовых складок, напоминающая некие «связки», может сбить с толку. При дыхании голосовые складки расходятся в стороны, обеспечивая свободный проход воздуха, однако стоит лишь произнести звук, кашлянуть или сделать глоток, как они тотчас же смыкаются, препятствуя попаданию чужеродных веществ в трахею и бронхи. Произвести вдох в этот момент тоже невозможно. Наверняка каждый из нас хотя бы раз в жизни испытывал малоприятное ощущение нехватки воздуха, когда голосовые складки захлопывались при попадании воды или пищи «не в то горло».
Удивительно, но среди огромного разнообразия мышц, которые отвечают за работу гортани, всего лишь одна выполняет разведение голосовых складок в стороны. Все силы организма брошены на то, чтобы не допустить аспирацию – попадание чужеродных веществ в дыхательные пути. Достаточно вывести из строя лишь один нерв, и голосовая складка станет неподвижной и начнет препятствовать дыханию. Именно поэтому при параличе голосовых складок возникает угрожающее жизни состояние – сужение (стеноз) гортани. Если человек не может дышать из-за паралича, опухоли либо попавшего в гортань инородного предмета, проводится экстренная операция – трахеотомия. При этом хирург делает отверстие в трахее на передней поверхности шеи, чтобы обеспечить дыхание.
Телевизионные советы взять любой острый предмет (включая пишущую ручку) и проделать дырку в шее, когда человек задыхается, вызывают у меня просто нервный смех. А некоторые советчики даже умудряются продемонстрировать эту «простую» манипуляцию на манекене или на картинках. Ни в коем случае не делайте этого самостоятельно – это может закончиться плачевно! Экстренная трахеотомия требует не только ювелирной работы врача, это еще и весьма стрессовый момент даже для тех, кто провел не одну сотню таких вмешательств. Ведь у хирурга есть всего лишь несколько минут, чтобы спасти человека. Это только кажется, что трахея располагается сразу под кожей. На самом деле она скрыта под несколькими слоями тканей (жира, мышц, щитовидной железы) и далеко не всегда имеет прямой ход. В лучшем случае можно попасть в эти ткани и застрять в них, в худшем – промахнуться и повредить сонную артерию или яремную вену, которые проходят в опасной близости. К тому же хрящ трахеи может быть настолько плотным, что даже скальпель его сразу не возьмет.
Хорошо, когда трахеотомия плановая и у врача есть время на подготовку: больной заинтубирован (то есть в трахее уже стоит трубка, через которую осуществляется дыхание) и находится в наркозе – можно спокойно искать трахею. Совсем другое дело, когда аспирация случается неожиданно и трахеотомия экстренная.
Помню, еще в начале ординатуры меня отправили на дежурство по городу, когда бригада лор-врачей (как правило, состоящая из одного врача и неопытного, а потому испуганного ординатора) курсирует на машине «Скорой помощи» по московским больницам, в которых нет лор-отделений, и оказывает экстренную помощь. Как правило, такие выезды связаны в большей степени именно с трахеотомиями. Понимая, что каждый врач сталкивается с такими случаями в своей практике, я хотела как можно быстрее освоить эту спасительную операцию. Однажды, отправляясь под звук сирены в очередную больницу на трахеотомию, я буквально засыпала вопросами лор-врача, пытаясь узнать у него секрет успешной операции. Его ответ врезался в мою память на всю жизнь: «Я сделал больше тысячи трахеотомий, но ни одна не похожа на другую. До сих пор эта операция вызывает у меня сильное душевное волнение».



 Важно: если у вас или вашего ребенка появилась и не проходит гнусавость, длительная заложенность носа (в том числе с одной стороны), случаются носовые кровотечения, обратитесь к лор-врачу для проведения эндоскопического исследования носа и носоглотки.
Важно: если у вас или вашего ребенка появилась и не проходит гнусавость, длительная заложенность носа (в том числе с одной стороны), случаются носовые кровотечения, обратитесь к лор-врачу для проведения эндоскопического исследования носа и носоглотки.
 Важно: ангина, или острый тонзиллит, – это острое воспаление миндалин, и при этом мы обычно подразумеваем именно нёбные миндалины (гланды). Однако воспалению также могут подвергаться и все остальные миндалины, включая фолликулы задней стенки глотки. При этом симптомы заболевания могут быть одинаковыми.
Важно: ангина, или острый тонзиллит, – это острое воспаление миндалин, и при этом мы обычно подразумеваем именно нёбные миндалины (гланды). Однако воспалению также могут подвергаться и все остальные миндалины, включая фолликулы задней стенки глотки. При этом симптомы заболевания могут быть одинаковыми.