При выявлении АВ-блокады II (Mobitz Type II) и III степени дальнейшая оценка должна включать в себя ЭхоКГ, ЭКГ-мониторирование и ЭКГ-стресс-тест. По результатам полученных данных рассматривается необходимость проведения лабораторного исследования, МРТ сердца и консультации электрофизиолога.
Предсердные тахиаритмии. Синусовая тахикардия является наиболее распространенной предсердной тахиаритмией у спортсменов, но она крайне редко возникает из-за кардиальной патологии. Ее причиной могут быть недавняя тренировка, лихорадка, инфекция, анемия, гипертиреоз, обезвоживание, использование стимуляторов и значительно реже – сердечно-легочные заболевания.
Суправентрикулярная тахикардия, фибрилляция предсердий и трепетание предсердий на ЭКГ покоя наблюдаются у спортсменов редко и требуют углубленного кардиологического исследования. Несмотря на то что предсердные тахиаритмии, как правило, не опасны для жизни, они часто связаны с другими состояниями, которые могут привести к ВСС, включая СУИ QT, синдромы Бругада и WPW, миокардит, врожденные пороки сердца и кардиомиопатии.
При пароксизмальной суправентрикулярной тахикардии у спортсменов следует определить ее происхождение, частоту и метод купирования (маневр Вальсальвы, массаж сонной артерии, прием натуживания и др.). Необходимо также провести дополнительные исследования: эхокардиографию, амбулаторное ЭКГ-мониторирование, ЭКГ-стресс-тест, анализ коагуляционного гомеостаза. Целесообразно направить спортсмена к электрофизиологу, чтобы исключить структурную болезнь сердца на основе стандартных рекомендаций (Anderson J. L. et al., 2013). Важен и тщательный сбор семейного анамнеза для исключения генетических причин, возможно – генетическое тестирование.
В зависимости от полученных результатов необходимо рассмотреть необходимость проведения МРТ сердца, электрофизиологического исследования сердца и показания к проведению абляции.
Желудочковые аритмии у спортсменов всегда требуют тщательного кардиологического обследования, поскольку они могут быть маркером тяжелой патологии сердца и привести к устойчивой желудочковой тахикардии и ВСС.
Выявление более двух желудочковых экстрасистол (ЖЭ) на одной записи ЭКГ у спортсменов случается менее чем в 1 % случаев и должно рассматриваться как проявление сердечной патологии (Verdile L. et al., 2015). Правожелудочковые ЖЭ считаются доброкачественными в том случае, когда другой патологии на ЭКГ не обнаружено. Однако следует помнить, что эта морфология ЖЭ может присутствовать у пациентов с АКМП, особенно когда продолжительность QRS превышает 160 мс (Novak J. et al., 2013). В отношении таких пациентов, как минимум, должны быть выполнены суточное мониторирование ЭКГ, ЭхоКГ и нагрузочное тестирование. Наличие современной амбулаторной носимой электроники позволяет проводить более продолжительный электрокардиографический мониторинг (свыше 24 ч), в т. ч. и во время тренировок и соревнований для выявления сложных желудочковых аритмий. Если холтеровское мониторирование ЭКГ и ЭхоКГ нормальны, а ЖЭ при нагрузке исчезают, то дальнейшая оценка для бессимптомного спортсмена не требуется.
Исследование A. Biffi et al. (2002) показало, что при выявлении за сутки 2000 и более ЖЭ структурная болезнь сердца была обнаружена у спортсменов в 30 % случаев (в сравнении с 3 % – при выявлении менее 2000 ЖЭ, и 0 % – менее 100 ЖЭ в сутки).
Поэтому у спортсменов с 2000 ЖЭ и свыше 24 с эпизодами желудочковой тахикардии или с увеличением эктопии при нагрузочном тестировании требуется проведение МРТ сердца и электрофизиологического исследования (Corrado D., 2008).
По уточненным рекомендациям лечение ЖЭ в качестве диагностической или терапевтической меры проводить не следует.
Желудочковые аритмии требуют тщательного сбора семейного анамнеза, проведения ЭхоКГ, МРТ сердца, амбулаторного ЭКГ-мониторирования и проведения ЭКГ стресс-теста для исключения кардиомиопатий. В зависимости от полученных результатов может потребоваться дополнительная оценка, включая электрофизиологическое и/или генетическое тестирование.
У спортсменов старше 30 лет повышается риск развития ишемической болезни сердца (ИБС). Для ее выявления ЭКГ покоя имеет низкую чувствительность. Однако отрицательные зубцы T, патологические зубцы Q, депрессия сегмента ST, блокада левой ножки пучка Гиса и фибрилляция предсердий могут иметь диагностическую ценность для отбора спортсменов, имеющих высокий риск ИБС, на дальнейшее дообследование: проведение стресс-теста и коронарной КТ-ангиографии (Borjesson M., 2011).
Спортсменам с изменениями на ЭКГ, допущенным к спортивной деятельности по результатам углубленного обследования, требуется регулярное наблюдение.
В уточненных рекомендациях 2015 г., основанных на предшествующих исследованиях, ряд ранее признанных изменений ЭКГ в качестве патологических были классифицированы как «пограничные».
Однако при наличии двух или более таких пограничных изменений рекомендуется проведение углубленного кардиологического обследования для получения дополнительных данных. Описание пограничных изменений ЭКГ у спортсменов представлено в таблице 10.
Таблица 10
Пограничные изменения ЭКГ у спортсменов
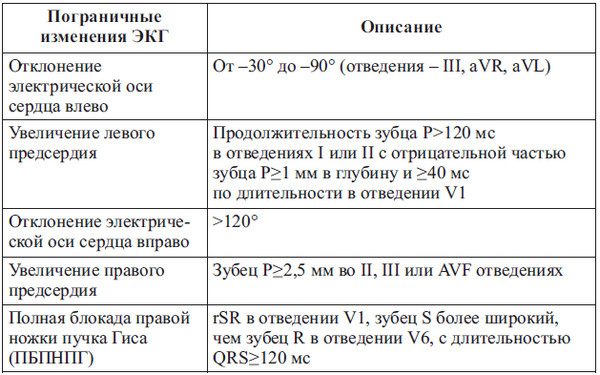
При этом отклонения электрической оси сердца влево и увеличение предсердий, составляющие сегодня более 40 % аномальных изменений ЭКГ у спортсменов, никак не коррелируют с сердечной патологией. J. Gomes et al. (2012) на основе данных масштабного исследования показали, что выявленные у более 500 спортсменов ЭКГ-критерии расширения предсердий не были связаны со сколь-нибудь серьезными структурными или функциональными нарушениями сердца.
Несмотря на то что НБПНПГ признана сегодня обычным ЭКГ-феноменом для молодых спортсменов (обнаруживается примерно у 1 % лиц в общей популяции и у 0,5–2,5 % спортсменов), единодушия экспертов в отношении ПБПНПГ пока нет. Wyman R. A. et al. (2008) показали связь ПБПНПГ с увеличением размеров правого желудочка. В то же время по данным исследования ни один из обследованных ими спортсменов с полной или неполной блокадой правой ножки пучка Гиса не имел структурной патологии сердца. Поэтому феномен ПБПНПГ также был рассмотрен как вариант физиологического ремоделирования сердца, характеризующийся дилатацией правого желудочка сердца и относительным снижением его систолической функции в состоянии покоя.
Таким образом, отклонение электрической оси сердца влево и вправо, ЭКГ-признаки увеличения предсердий и ПБПНПГ признаны пограничными вариантами изменений ЭКГ у спортсменов. Наличие любого из вышеназванных изолированных ЭКГ-признаков не требует дальнейшей оценки у бессимптомных спортсменов без семейной истории сердечных заболеваний или ВСС. Напротив, присутствие более чем одного из этих пограничных ЭКГ-признаков требует дополнительного кардиологического обследования.
Исключительно важным в контексте рассматриваемой проблемы является вопрос о том, какие изолированные изменения ЭКГ по уточненным рекомендациям не являются проявлением патологических сердечно-сосудистых заболеваний у спортсменов и могут быть признаны вариантом физиологического спортивного сердца, т. е. вопрос о критериях нормальной ЭКГ у спортсменов.



