Скрининг требует индивидуальных приглашений и отслеживания судьбы каждого приглашенного человека. Если нельзя в любой момент проведения программы сказать, что происходит с ее участниками, то качество такой программы нельзя контролировать.
Говоря о методах, использовать следует только методы и возрастные группы, в отношении которых четко понятен баланс пользы и вреда. Обычно это происходит так: начинают программы скрининга с узких возрастных групп, где баланс еще больше смещен в сторону пользы, и только после отладки всех процессов переходят на более широкие группы.
Сегодня это:
• маммография 1 раз в 2 года в возрасте от 50 до 74 лет (лучше начинать с 60–69),
• анализ кала на скрытую кровь (сигмоскопия в странах, где ее принято делать) с 50 до 74 лет (лучше начинать с 60–69),
• ПАП-тест с 25 лет – 1 раз в 5 лет или ВПЧ-тест с 30 лет 1 раз в 5 лет до 60 лет, хотя в последнее время обсуждается и 69 лет, и 75 лет (лучше начинать с 30–60).
Других популяционных программ скрининга с доказанной эффективностью не существует нигде в мире. Можно обсуждать на уровне региональных или пилотных исследований запуск скрининга с помощью низкодозной компьютерной томографии органов грудной клетки у курильщиков и ПСА-тест, но скорее всего в комбинации с МРТ.
Скрининг – это обследование при полном отсутствии жалоб и симптомов, он не гарантирует избавления от смертельного онкологического заболевания, но эффективный скрининг в лучшем исполнении может снизить риск смерти от рака молочной железы и колоректального рака на 10–50 %, и от рака шейки матки – на 70–90 %. Нужно понимать и врачу, и пациенту, что отрицательный тест при скрининге не гарантирует, что в интервале между тестами не появится рак. Положительный тест также не гарантирует, что опухоль нашли на достаточной ранней стадии, чтобы предотвратить смерть. Никакой скрининг не дает безошибочных ответов, но скорее неверен положительный результат, чем неверен отрицательный „.
При написании материала использовались следующие источники, с которыми вы также можете ознакомиться.
1. Приказ Министерства здравоохранения Российской Федерации от 13.03.2019 г. № 124н «Об утверждении порядка проведения профилактического медицинского осмотра и диспансеризации определенных групп взрослого населения», в открытом доступе по ссылке: https://rg.ru/2019/04/29/minzdrav-prikaz124-site-dok.html
2. Emerson H. Periodic medical examinations of apparently healthy persons. JAMA.1923;80(19):1376–1381.doi:10.1001/jama.1923.26430460003011
3. Krogsbøll LT, Jørgensen KJ, Gøtzsche PC. General health checks in adults for reducing morbidity and mortality from disease. Cochrane Database of Systematic Reviews 2019, Issue 1. Art. No.: CD009009. DOI:10.1002/14651858.CD009009.pub3.
4. Rubin R. Debating Whether Checkups Are Time Wasted or Time Misused. JAMA. Published online June 19, 2019. doi:10.1001/jama.2019.6605
Профилактические медицинские осмотры детей

С 01.01.2018 в РФ вступил в силу новый Приказ Минздрава России от 10.08.2017 N 514н «О Порядке проведения профилактических медицинских осмотров несовершеннолетних». О проведении регулярных осмотров детей говорим с педиатром, автором блога @doctor_annamama Анной ЛЕВАДНОЙ.
Нормы проведения регулярных осмотров детей с каждым годом претерпевают изменения. Об обязательных вам расскажет ваш врач. Мы же остановимся на том, чего больше делать не нужно:
☑ исследования уровня глюкозы и гормонов крови;
☑ прием врача-невролога – детям 3 мес.;
☑ общий анализ крови и общий анализ мочи для детей 3, 6, 9 мес., 2, 4, 5, 8, 9 лет;
☑ возраст 11–14 лет – оставлены только приемы некоторых специалистов;
☑ медосмотры детей в возрасте 1 год и 9 мес., дети 2 г. 6 мес. исключены.
Из других интересных изменений: теперь медосмотры можно проводить на территории образовательного учреждения.
Раньше для проведения осмотра детей до 15 лет требовалось присутствие родителя (законного представителя). Теперь достаточно подписанного согласия, которое выдает уполномоченное лицо (врачи-педиатры, участковые врачи-педиатры, врачи общей практики) за 5 дней до проведения профосмотра.
Плановые обследования здоровых детей до года совпадают с основными ключевыми моментами развития:
☑ новорожденный – осмотр педиатра и неонатальный скрининг на врожденный гипотиреоз, фенилкетонурию, адреногенитальный синдром, муковисцидоз и галактоземию, аудиологический скрининг;
☑ 1 месяц – педиатр, невролог, детский хирург, офтальмолог, детский стоматолог + УЗИ органов брюшной полости (комплексное), почек, тазобедренных суставов, эхокардиография, нейросонография;
☑ 2 месяца – педиатр + общие анализы крови и мочи;
☑ 3 месяца – педиатр, травматолог-ортопед;
☑ далее до 11 месяцев ежемесячно только осмотр педиатра;
☑ в 1 год – педиатр, невролог, детский хирург, оториноларинголог, травматолог-ортопед + общие анализы крови и мочи, электрокардиография.
Исследования после года указаны в таблице.
Таблица 12
Исследования для детей старше первого года жизни
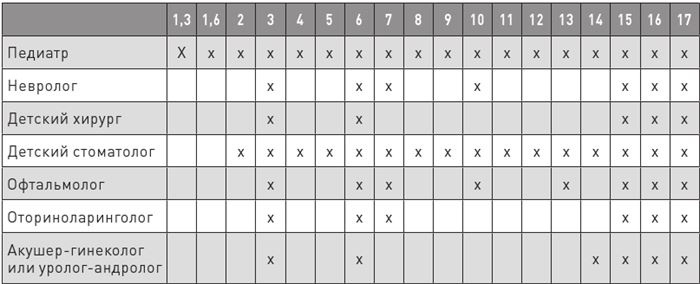
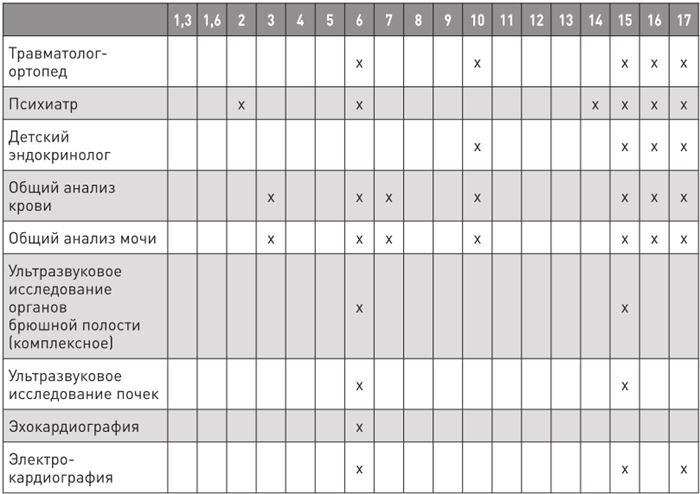
При наличии жалоб или если ребенок в группе риска (в семье есть диабет, ранние инфаркты и прочее), требуется индивидуальный план обследования.
В разных странах программы профосмотров (скрининги) разные, они зависят от их эффективности, традиций медицинской школы, а также от того, какие из исследований может позволить выполнять государство в рамках государственных программ.
В ситуации с детьми, как и со взрослыми, скрининг делается, если:
☑ есть возможность выявить заболевание тогда, когда еще нет симптомов;
☑ ранняя диагностика заболевания имеет существенные преимущества (улучшает прогноз, снижает риск инфицирования другого лица и т. д.);

